マイコプラズマ肺炎…風邪に似た症状で早期に気が付きにくい感染症
マイコプラズマ肺炎は、冬場に増える傾向があり、風邪に似た症状のため、自分では早期に気が付きにくい感染症です。マイコプラズマに乳幼児が感染した場合は風邪程度で済むことが多いのですが、小学生以上の学童期頃や大人が感染した場合に、肺炎にまで重症化しやすい病気です。この記事では、マイコプラズマ肺炎の早期発見の方法、検査、効果的な予防法などの最新情報をお届けします。
<目次>
- マイコプラズマ肺炎の特徴・原因
- マイコプラズマ肺炎の感染力・発症するまでの潜伏期間
- 発熱・咳・鼻水・倦怠感…マイコプラズマの初期症状と早期発見のコツ
- マイコプラズマ肺炎の診断・3つの検査方法
- マイコプラズマ肺炎の治療・治療薬の効果・副作用
- 懸念されるマクロライド系抗菌薬が効かないマイコプラズマの増加
- マイコプラズマ肺炎と喘息の関係・注意すべき合併症
- 医師が薦めるマイコプラズマ肺炎の正しい予防法・対策法
- マイコプラズマ肺炎にかかったら…出席停止・登校はいつから可能か
- 家族の感染予防法・看病で気を付けること
マイコプラズマ肺炎の特徴・原因

長引く咳が特徴のマイコプラズマ肺炎。潜伏期間が長く、知らないうちに人に感染させてしまう可能性もあるので、早期発見・早期治療が重要です。
マイコプラズマは正式には「Mycoplasma pneumoniae」という名前の微生物。細菌より小さく、ウイルスより大きく、細菌にもウイルスにもない性質を持っていますが、分類上は細菌です。ウイルスはヒトの細胞の中でしか増えませんが、マイコプラズマはウイルスと異なり、栄養があればヒトの細胞外でも増えていきます。
また、細菌には、体を保つために外側に細胞でいう膜のような壁がありますが、マイコプラズマには細菌のもつ壁がありません。ペニシリン、セフェム系などを代表とする抗菌薬の多くは細菌にある壁を壊して細菌を殺す作用を持ちますが、これらの抗菌薬では壁のないマイコプラズマに対して全く効果がありません。
この微生物は、気管や喉などの気道に感染し、主に気管から肺で増殖することが特徴です。以前は夏季五輪の開催年に流行することが多かったため、現在も俗称で「オリンピック病」と呼ばれることがあります。
マイコプラズマ肺炎の感染力・発症するまでの潜伏期間
マイコプラズマ肺炎は感染症なので、人から人へ、咳、痰、唾などで飛沫感染します。咳が出ている人はもちろん、周りに咳をしている人がいる場合もマスクなどで予防するといいでしょう。発症年齢は8~9歳がピーク。痰や唾液、咳で人にうつる飛沫感染のため、学校や会社など集団生活している環境で感染が拡がってしまいます。年齢的に小学校や中学校での流行が多いです。大人の場合は、何回も罹ることで多少の抵抗力がつきますが、免疫を長くは維持しにくいのが特徴です。そのために何年かごとに流行を繰り返します。
2~3年前にマイコプラズマ肺炎になっていると、かかりにくくなりますが、マイコプラズマに対する免疫は、長くは維持されにくいため安心はできません。
感染から発症までの潜伏期間は1~3週間ぐらいで、4週間に及ぶこともあります。非常に幅があります。そのためいつ感染したのか原因がわからず、いつの間にか感染していることがあります。一度流行するとどんどん拡がってしまい、小流行になってしまいます。季節では秋から冬に多いのが特徴です。
■参考情報
マイコプラズマ肺炎に関するQ&A|厚生労働省
マイコプラズマ肺炎流行の時期・早期発見のコツ
発熱・咳・鼻水・倦怠感…マイコプラズマの初期症状と早期発見のコツ
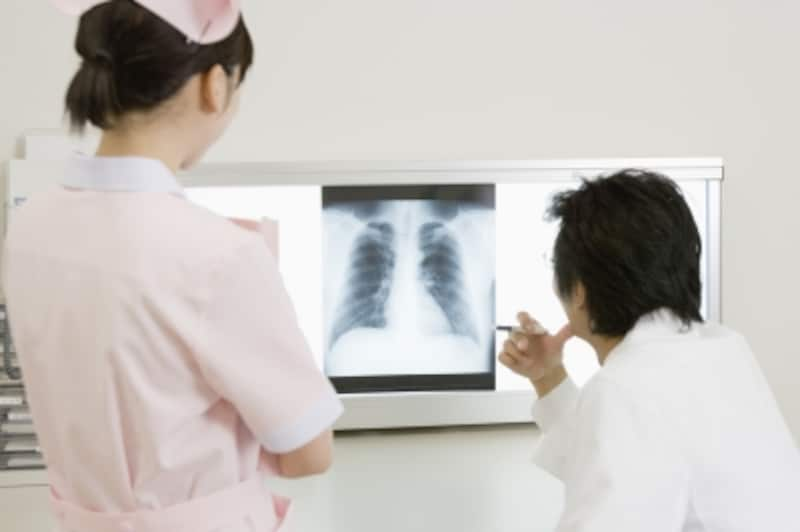
胸部X線写真では肺は黒くうつりますが、肺炎になると白くなります。
マイコプラズマ肺炎の初期症状は風邪とよく似ています。全身の倦怠感、頭痛などで、これらの症状が現れてから3~5日後から、咳が出はじめるのが一般的です。マイコプラズマ肺炎が疑われる症状がある場合、風邪だと思って放置せず、医療機関を受診するようにしましょう。早期発見が大切です。
主な症状は以下の通り。 マイコプラズマは主に気道に感染します。呼吸系に感染すると、上気道炎・咽頭炎・気管支炎・肺炎になります。特に、肺で増殖するので肺炎を起こしやすく、マイコプラズマ肺炎と呼ばれます。肺炎球菌による肺炎とは違うため、「非定型肺炎」「異型肺炎」とも呼ばれています。
乳幼児に感染した場合は風邪程度で済みますが、学童期頃になると肺炎を起こします。同じように大人が感染した場合も肺炎になります。免疫力が強いほど、肺炎になりやすいのです。
マイコプラズマ肺炎を早期発見するためには、医療機関で検査を受けることが大切です。検査キットにもよりますが、マイコプラズマ肺炎の迅速検査の正確性は残念ながらあまり高くない状況です。より正確性を求めるなら、血液検査や遺伝子検査もありますが、こちらは検査結果がでるのに時間がかかります。
そのため、早期発見の一番の手がかりになるのが、周りにマイコプラズマ肺炎の人がいるか、過去4年以上マイコプラズマ肺炎にかかっていないかです。もし初期症状が同じで上記の条件にも当てはまるのであれば、医療機関を受診するようにしましょう。
■参考情報
2018年流行は?マイコプラズマ肺炎の早期発見のコツ
マイコプラズマ肺炎の診断・3つの検査方法
マイコプラズマ肺炎の診断には、3つの検査方法があります。専用キットによる感染症迅速検査と、遺伝子検査と、マイコプラズマ抗体検査ができる血液検査です。血液検査の場合、少し専門的になりますが、寒冷凝集反応が陽性になったり、白血球も炎症を示すCRPも細菌感染と違って正常か軽度上昇しているにすぎませんので、採取した血液からマイコプラズマの抗体を測定します。血液を使って30分で判る迅速検査もありますが、検査キットを置いていない医療機関もあります。この迅速検査は、感度・特異度(※)がよくありませんので、マイコプラズマ肺炎になっても陰性であったりします。
痰を培養する検査もありますが、こちらは1週間以上かかります。遺伝子を増やして診断する遺伝子検査は、実施できる施設が限られ、一般的に検査できません。LAMP法と言う遺伝子検査は保険で検査可能ですので、設備がない場合は検査会社で検査することは可能です。遺伝子検査は喀痰検査より早く、迅速検査より時間がかかりますが、診断は正確です。
喉の奥をしっかりとこすってマイコプラズマの菌の成分を検査する迅速検査があります。この検査はその日に判明して、血液の迅速検査より感度と特異度は良いです。咳がひどくないと、肺に居るマイコプラズマが喉に付きませんので、咳のひどい時には感度と特異度がよくなります。喉でのマイコプラズマ迅速検査で陽性であれば、マイコプラズマ肺炎として治療した方が望ましいです。
また、聴診しても肺炎を疑う音を発生しないため、肺炎かどうかは、胸部X線で診断します。本来黒く見える肺が大きく白くなっていますが、胸部X線だけではマイコプラズマ肺炎と確定することができません。いずれにしても、断定するためには血液検査を行い、マイコプラズマに対する抗体を検査するのが確実です。
※「感度」とは、病気があるときに、どれくらいの確率で診断できるかを見ます。例えば、感度90%ですと、病気の人を10人検査して、9人は陽性になります。
※「特異度」とは、病気がない時に、どれくらいの確率でないと言えるかを見ます。例えば、特異度90%ですと、病気にない人を10人検査して、1人は陽性になります。
マイコプラズマ肺炎の治療・治療薬の効果・副作用

知っておきたいマイコプラズマ肺炎の治療で処方される薬のこと
マイコプラズマ肺炎の治療では、抗菌薬による薬物療法が用いられます。効果のある抗菌薬の中で比較的安心して使用できるのは、マクロライド系抗菌薬(エリスロマイシン、クラリスロマイシン、アジスロマイシンなど)です。効果のある抗菌薬を3日程度使用すると、マイコプラズマはかなり減少し、感染力は低下します。また、咳や鼻水・鼻づまりがひどいときには、咳や鼻水を抑える薬や鼻づまりを抑える薬を使います。
子供にとっては苦い抗菌薬であることが多いので、飲むのを嫌がる子が多いようです。アイスクリームなどに混ぜたりするといいでしょう。スポーツ飲料に溶かすとより苦くなるので、注意しましょう。
■抗菌薬 エリスロシン・クラリシッド・クラリスのマクロライド系抗菌薬は、喘息の治療薬であるテオフィリンと相互作用で、テオフィリンの副作用を引き起こす可能性があります。
懸念されるマクロライド系抗菌薬が効かないマイコプラズマの増加
最近問題になっているのが、このマクロライド系抗菌薬が効かないマイコプラズマです。マクロライド系抗菌薬が効かないマイコプラズマの率は2000年頃には15%程度でしたが、2006年には30%になり、2011年になると89.5%に達しました。筆者自身もその当時、マイコプラズマ肺炎と診断してマクロライド系抗菌薬を使っても、通常のように効きがよくない人がいるという実感がありました。その後の大阪府の調査では、マクロライド系抗菌薬が効かないマイコプラズマは、全体の報告数は少ないものの、2013年は66.7%、2014年は73.3%、2015年は41.8%と、低下傾向にありました。日本での最近の様々な報告をみると、2019~2020年で20~30%とされています。
COVID-19以降はマイコプラズマ感染自体が減っていましたが、2023年から中国で流行が見られ、2024年現在は日本でも流行しています。そして、その多くがマクロライド系抗菌薬が効かないタイプであることが報告されています。2024年での治療経験からも、マクロライド系抗菌薬が効きにくい印象があります。
マクロライド系抗菌薬が効かない場合、1週間以内に限りテトラサイクリン系抗菌薬を使用したり、ニューキノロン系抗菌薬であるトスフロキサシンを使うことが多くなりました。とは言え、薬剤耐性マイコプラズマ肺炎で合併症が多くなることはなく、マクロライド系抗菌薬が効かないマイコプラズマは増殖する力は弱いと考えられています。そのためガイドラインでも、まずはマクロライド系抗菌薬を使用することが推奨されています。
テトラサイクリン系抗菌薬は、8歳以下の子供に2週間以上長く使用すると、歯が黄色になったり、骨の発達に影響を受けると言われたりしています。キノロン、ニューキノロン系抗菌薬も、関節への影響から子供にあまり使用されません。副作用に注意して抗菌薬を使う必要があります。トスフロキサシンというニューキノロン系抗菌薬は、マイコプラズマに効果がありますが、肺炎と中耳炎のみでの使用になっていますので、マイコプラズマ肺炎になっている場合には使用が考慮されます。
妊娠中の場合、どの薬も安全とは言いきれないため、薬を使用しないことが多いです。しかし、妊娠中でもマイコプラズマ肺炎の症状改善を優先して、マクロライド系抗菌薬が処方される場合もあります。マクロライド抗菌薬は妊婦さんにも比較的安全と考えられているためです。
■参考情報
新生児・子ども・妊婦がマイコプラズマにかかったら…
マイコプラズマ肺炎と喘息の関係・注意すべき合併症
もともと気管支喘息がある場合、マイコプラズマによって咳がひどくなり、喘息発作を引き起こされてしまうことが多いです。喘息で使用する気管支拡張薬であるテオフィリン(テオドール・テオロング・アミノフィリンなど)は、マイコプラズマに効く抗菌薬と相互作用を持つため、使用する前に注意が必要。喘息以外にも、マイコプラズマは肺炎だけでなく、時に脳炎や脳症(2.6~4.8%)、下痢や嘔吐などの消化器症状(8~15%)、肝腫大(8%)、肝機能異常(43.6%)などの肝炎、じんましん、多型滲出性紅斑などの発疹(3~33%)、心筋炎、赤血球が壊れる溶血性貧血などを起こすリスクもあります。
もし以下のような症状が出た場合は注意が必要です。 肝炎・脳炎・じんましん・多型滲出性紅斑などの可能性がありますので、医療機関に受診した方がいいでしょう。
医師が薦めるマイコプラズマ肺炎の正しい予防法・対策法
マイコプラズマ肺炎は抗菌薬で治ったり、自然に治癒することがありますが、予防が重要です。特に流行している時期には人混みを避けて、十分な睡眠と栄養・うがい・手洗いをしましょう。マイコプラズマ肺炎は主に飛沫感染なので、他の風邪などの呼吸器感染症と同じ方法で感染しないように予防と対策を行うことが大切です。 マイコプラズマ肺炎は、家族内でも感染しやすいです。子供をマイコプラズマ肺炎と診断した時、付き添ってきた母親がひどい咳をしていることがあります。その場合はマイコプラズマ肺炎かもしれません。周りの身近な人がマイコプラズマ肺炎と診断されたら、治療を受け、マスクをしておきましょう。以前は、4年毎の夏季の五輪の開催年に流行が見られたため、「オリンピック病」と呼ばれたこともありましたが、COVID-19以降は感染拡大するかどうかは判りにくくなりました。
また、一度罹っても一生免疫力がつくわけでなく、何度も感染することがあります。このマイコプラズマ肺炎は外来でも治療できるので、必ずしも入院する必要はありません。肺炎の中でも、家族の入院負担がまだ少ない肺炎です。
マイコプラズマ肺炎にかかったら…出席停止・登校はいつから可能か
マイコプラズマ肺炎は飛沫感染するため、学校や会社など集団生活している環境では感染が拡がってしまいます。そのため学校では、学校保健安全法によって登校可能かどうか決められています。学校保健安全法によると、「病状により学校医その他の医師において感染のおそれがないと認めるまでの期間の出席停止の措置が必要」と考えられています。そのため、マイコプラズマ肺炎とわかってから登校することはできません。
マイコプラズマ肺炎は、どの時点で感染の恐れがなくなると言えるのかが判りにくい病気です。そのため、インフルエンザのように明確な出席停止期間がありません。医師は、熱や咳など症状の回復を見て出席しても良いか判断します。
大人の場合は、会社に行ってはいけないという法律はありません。ただし、マイコプラズマと診断された場合、可能な範囲で、発熱時や咳がひどい時には欠勤する方が良いと思われます。
家族の感染予防法・看病で気を付けること
■看護者が気を付けること
マイコプラズマ肺炎は、感染力はそれほど高くないのですが、接触感染、飛沫感染します。そのため、看護者が感染する確率が高いため、予防法と同様に、看護者はマスクを着用し、病人の咳やくしゃみからの感染を防ぎ、手洗い・うがいを心がけるようにします。
もし、咳が続くなど、体調に異変を感じたら、すみやかに医療機関を受診してください。
■病人への対応で気をつけること
薬は決められた量を守って与えます。看護の方法は医師の指導に従います。なお、マイコプラズマ肺炎は、中耳炎などの他の病気が併発することがあります。処方薬を飲んでも症状が悪化する場合や、気になる症状が出た場合は、すみやかに医療機関を受診してください。
また、病人はなるべく安静にさせ、病室の定期的な換気を心がけ、湿度や温度を快適に保つようにします。咳がひどい場合には、マスクを着用させたり、部屋で加湿器を使う等で、咳を和らげる環境を整えましょう。
■この記事の執筆ドクター

医学博士。日本小児科学会認定専門医、日本アレルギー学会認定専門医・指導医。他にも、メンタルヘルスマネジメント始め、法律、経済、化学などについて多岐に渡る資格を有しています。現役医師として多くの方に正確な情報を提供し、診察室以外でも困っている方の手助けをしていきたいと考えております。
【関連記事】
- 喉の痛み
- 鼻水、鼻づまり
- 発熱……37℃程度の微熱から39℃以上の高熱
- 咳、痰のからむ咳(解熱しても1ヶ月近く続く症状)
- 喘息があると、喘息の悪化、喘鳴(ゼイゼイ・ゴロゴロ・ヒューヒューといった呼吸)
- 呼吸がしにくい呼吸困難
- マクロライド系抗菌薬(エリスロシン・クラリシッド・クラリス・ジスロマック・リカマイシン・ミオカマイシン・ジョサマイシンなど)
- テトラサイクリン系抗菌薬(ミノマイシンなど)
- キノロン系およびニューキノロン系抗菌薬
- 黄疸
- 疲れやすいなどの易疲労感
- けいれん、意識がなくなる意識障害
- 盛り上がった赤い発疹、かゆみのある地図のような湿疹
- しっかりと手洗いすること
- 人混みを避けること
- マスクをすること
- 帰宅時にはうがいをすること
- 屋外と屋内で衣服を替えること
- マイコプラズマ肺炎流行の時期・早期発見のコツ
- 新生児・子ども・妊婦がマイコプラズマにかかったら…
- 咳が止まらない…! 長引く咳の原因、考えられる病気は何?
- 咳が止まらない時に試したい! いろんな咳止め法
- 咳だけ長引く…風邪ではなくてマイコプラズマ肺炎かも
- 咳が長引くとき、病院に行くべきタイミングはいつ?